서 론
Clostridium difficile은 포자를 생성하는 혐기성 그람양성 간균으로, 항생제 관련 설사와 병원내 감염을 일으키는 주요 원인균이다. 임상증상은 무증상 보균자에서 경증 설사와 치명적인 전격성 장염, 독성 거대결장, 위막성 대장염까지 다양하다[1,2].
소아에서 C. difficile 연관 질환(Clostridium difficile associated disease, CDAD)의 발생이 성인에 비해 적게 발생하는 것으로 알려져 왔다. 대부분 신생아기에 병원에서 균을 획득하지만, 균주의 독소 생성 여부와 상관없이 무증상 단순 집락 상태이다. 이는 독소 부착 부위가 미숙하고, 모체에서 넘어온 항체로 보호효과가 있으며, 염증반응을 일으키는 면역체계가 미숙하기 때문이다[2]. 신생아의 약 70%까지 무증상 집락이 있을 수 있으며, 1세에는 약 10%, 2세에는 약 6%, 2세 이후 약 3%로 낮아진다. 2세가 되면 집락율이 감소하여 성인과 거의 동일해지며 증상 발현 정도도 비슷해진다[3]. C. difficle 집락에서 회복 후 생성되는 IgG는 추후 C. difficile 감염(C. difficile infection, CDI)에 대한 보호 작용이 있다[4].
하지만, 최근 10년 내 미국, 캐나다, 유럽에서 시작된 집단 발생을 계기로, 전세계적으로 CDI 발생율이 크게 증가하였으며[5], 영아에서도 CDAD로 인한 입원율이 증가하는 추세이다[6,7]. 그 외에도 3개월 이내 항생제 복용력이나 입원력이 없는 소아에서 지역사회 연관 감염(community associated Clostridium difficile infection, CA-CDI)발생이 증가하고 있다[8].
우리나라에서도 소아 설사 환자에서 Clostridium difficile 발견율이 증가하는 추세로, 저자들은 소아 CDI에 대한 최신 문헌을 고찰하였다.
본 론
1) 집단 발생과 과독성 균주
CDI가 사회적으로 문제가 된 계기는 집단 발생이다. 캐나다 퀘벡에서 2002년 원내 감염으로 시작되어 유병률 4.5배, 사망률 약 5배, 합병증 2.5배로 증가하였다[9]. 2003년 미국의 6개 주를 시작으로 2007년 이후 미국 40개 주, 영국, 네덜란드, 벨기에, 프랑스까지 중증 재발성의 집단 CDI 발생이 보고되었다[10,11]. 집단 발생의 원인 균주는, NAP1/BI/027로 명칭되는 과독성 균주이며, 분석 방법에 따라 North American pulsed-field gel electrophoresis에 의해 NAP type 1 (NAP1), restriction endonuclease analysis에 의해 BI, PCR ribotype에 의해 027로 다양하게 불리운다. 이것은 독소 생산을 조절하는 tcdC 유전자의 결손 돌연변이로, 정상 균주에 비해 A 독소는 16배, B 독소는 23배 이상 분비하고, 그 외 부가적으로 binary 독소를 분비하며, 퀴놀론계 항생제에 내성을 보여 감염시 사망률이 3배 이상 높다[11]. 집단 발생 전에는, 미국의 원내 소아 CDI 유병률은 약 15%까지 보고가 되었으나, 집단 발생 이후 유병률이 2배 증가하였고[12], 지속적으로 증가 추세이다[13]. 특히, NAP1/BI/027 양성인 소아에서는 정상 균주에 비해 합병증이 더 많다[14].
집단 발생과 동시에 전세계적으로 CDI 유병률이 증가하기 시작했으나, 최근에는 유병률 증가의 원인으로 CA-CDI가 더 큰 비중을 차지한다는 의견도 있다[15]. 유병률과 중증도 증가에 대해서 더 많은 원인 분석이 필요할 것이다.
2) 지역사회 연관 감염
CA-CDI는 최근 12주 이내 입원력이 없거나 퇴원 후 12주 이상 지나서 증상이 시작되는 경우로 정의한다[11]. 소아 CA-CDI의 빈도는 증가하고 있으며, 대다수가 항생제 사용, 입원, 만성 위장관 질환의 과거력이 없는 비전형적 양상을 보이고, 초감염 이후 재발율이 높다[7,15]. Cohen[15]에 의하면, CA-CDI 환자 중 50%가 18세 미만 소아청소년이었고, 이 중 35%에서 재발하였다.
2008년 시행된 유럽 CDI 연구에서는 2000년대 초중반에 비해 NAP1/BI/027 유병률이 5%로 급격히 감소한 한편, PCR ribotype 078이라는 새로운 과독성 균주가 밝혀졌는데, 이것은 원내 감염의 동정 균주 중 8%를 차지하며 세 번째로 흔한 원인 균주이었다[16]. 마찬가지로, 미국 CA-CDI의 동정 균주 중 세 번째로 흔한 원인 균주이었다[17]. PCR ribotype 078은 CA-CDI와 관련이 있고, 최근 CDI 유병률 증가의 주원인으로 주목 받고 있다. 주로 젊은 연령층에 호발하며, 40%에서 중증 설사를 유발하지만, NAP1/BI/027에 비해서 합병증 발생율은 낮다. 생고기나 소, 말, 돼지 등을 통해서 감염이 된다는 보고도 있었으나 동물이 진성 숙주로 작용하는지에 대해서는 확실하지 않다[18].
3) 한국의 상황
항생제 사용이 증가함에 따라 국내에서도 외국과 유사한 CDI 역학 변화를 예측할 수 있지만, 국내 역학 보고는 소규모로 많지 않으며, 중증 CDI의 증례 보고에 불과하다. 특히, 소아 CDI 유병률이나 균주 분석에 대한 체계적인 연구는 아직 보고된 바가 없다.
인천 지역 병원의 조사에 의하면, 위장관 증상이 있었던 18세 미만 소아청소년에서 CDI로 진단된 환자를 연령별로 분석했을 때, 1세 미만이 가장 많았고(36.1%), 병원획득(32.8%)에 비해 CA-CDI (67.2%)가 더 많았다. 병원획득 감염만이 증상 발현 3개월 이내 항생제 복용력과 연관성이 있었고, 임상 증상, 혈액검사, 회복기간, 합병증 발생, 재발률은 차이가 없었다[8].
성인에서는 지난 10년간 입원환자 만 명당 CDI 빈도가 각각 1.9예에서 8.82예로 약 5배 증가했다[19]. CA-CDI 빈도는 약 12%로 보고되었고, 병원획득 감염에 비해 항생제 노출 빈도는 낮지만 패혈증, 쇼크 등의 중증 임상 경과를 보이는 경우가 많았다[20]. 그리고, 중증 위막성 대장염이 여러 번 재발하였던 성인 환자에서 NAP1/BI/027가 동정된 국내 증례 보고가 있다[21].
국내에서 성인과 소아를 비교 분석한 연구는 보고된 바 없으나, 외국 보고와 유사하게[22] 소아에서는 병원획득 감염에 비해 CA-CDI가 호발하고, 성인보다 심하지 않은 경과를 보이는 것으로 추정된다.
2004년 서울 지역 병원에서 시행한 C. difficile 분자역학 연구에서 미국, 유럽과 달리 우리나라에서는 독소 A 유전자의 결손을 가진 A-B+ 변이주가 많았다[23]. 이후, 서울, 경기, 부산의 6개 다기관 분석에서 A−B+ 변이주는 2000년 이전에 발생된 것으로 추정되었고, 유병률은 2000년 5% 이하에서 2004년 두 기관에서 집단 발생이 있어 50.3%까지 증가하였었으나, 2005년에 27.0%로 보고되었다[24]. 이 변이주는 정상 균주에 비해서 위막성 대장염을 더 많이 유발한다[25].
소아에서도 과독성 균주나 변이주의 감염사례가 있었을 것으로 추정할 수 있으므로, 위중한 경과를 보이거나 재발한 경우에 균주 분석이 필요하다.
1) CDI 정의
CDI는 임상양상과 검사 결과를 종합하여 진단한다. (1) 설사(24시간 이내 3회 이상 무른 변), (2) 대변에서 세포배양을 이용한 세포독소 시험(toxigenic C. difficile culture) 양성, 또는 독소 검사 양성, 또는 대장내시경이나 조직병리에서 위막성 대장염 소견이 있을 경우로 정의한다. 항생제 복용력은 CDI 정의에 있어서 중요한 요소이나, 지역사회 연관 감염에서는 꼭 필요하지 않다[11].
2) 진단 검사
Toxigenic C. difficile culture는 대변에서 C. difficile을 배양하여 독소 생성 여부를 검사하는 방법으로 CDI 진단의 표준으로 여겨지고 있으나, 공통 기준이 정해져 있지 않고, 시간과 인력의 소모가 많고, 세포배양의 술기 등 검사자의 숙련도가 요구되어 임상적으로 사용하기에는 어려움이 있다[26].
실제로 많은 검사실에서는 비교적 용이하게 사용할 수 있는 대변의 배양검사와 대변에서 독소를 검출하는 효소면역법(enzyme immunoassay, EIA)을 실시하고 있다. 배양법은 cycloserine cefoxitine fructose egg yolk agar (CCFA) 배지 혹은 상업용 Clostridium difficile selective agar (CDSA) 배지에서 48∼72시간 혐기성 배양을 실시하여 균의 유무를 확인한다. 균이 분리되었어도 비독소 생성균주가 20∼25%이므로 EIA나 PCR로 독소 분비를 반드시 확인해야 한다[18].
EIA는 독소 A나 B, 혹은 A, B 모두 검출하는 방법으로, 하루 이내 결과가 나오고, 1차 선별검사로 유용하다. 검사실마다 차이가 있지만 대체로 특이도는 높으나, 민감도가 약 60∼80%로 낮다[27]. 유병률이 10% 미만인 지역이거나 대변 검체가 원내가 아닌 지역사회에서 왔을 경우, 양성 예측율이 50%대로 낮기 때문에 결과적으로 위양성율이 높아져 불필요한 치료와 격리를 할 수 있다[28]. 따라서, 임상양상이 의심되지 않지만, 검사가 양성일 때 다른 검사를 추가로 시행한다[1]. 반대로, 음성 예측율은 높아지므로, 검사가 음성일 때 반복 검사를 시행할 필요는 없을 것으로 추정된다[29-31]. Nemat 등[31]은 총 5,865개의 대변에서 첫 EIA 검사시 약 17%에서 양성이 나왔고, EIA 음성이지만 고위험군에 한하여 두 번째 반복 검사를 했을 경우 5%만이 양성이 되었고, 나머지 EIA 음성이며 고위험군에서 세번째 반복 검사를 했을 경우 약 3%에서 양성으로 검출되어, 반복 검사는 결과적으로 양성 예측율을 낮춘다고 하였다. 독소 A 음성 변이주 증가에 대한 보고가 국내외에서 증가하면서, 독소 A와 B를 동시에 검출하는 EIA를 사용하여야 한다.
그 외, 라텍스 응집법을 이용해 독소를 검사하거나, C. difficile에 감염된 장세포가 glutamate dehydrogenase (GDH)를 다량 분비하는 것을 이용하여 변검체에서 GDH를 검사하는 방법 등이 있다. 그러나, 라텍스 응집법에 의한 독소검출법은 교차반응으로 민감도가 떨어지는 단점이 있다. 반면, GDH 검사는 민감도가 88∼100%로 EIA의 낮은 민감도를 보완하였고 음성 예측율이 100%에 가까워 음성 선별검사로서는 의의가 있으나, 독소 생성 균주인지 여부는 알 수 없다[18].
PCR 검사를 시행하여 독소 A와 B 유전자를 판별할 수 있으며 과독성 균주와 변이주 검출이 가능하다. PCR 검사는 배양검사에 비하여 신속하게 결과를 얻을 수 있으며, 높은 민감도(80∼94%)와 특이도(93∼97%), 음성 예측율(>98%)의 장점을 가지고 있지만, 유병률이 낮은 지역에서는 양성 예측율이 68% 미만으로 낮다[28].
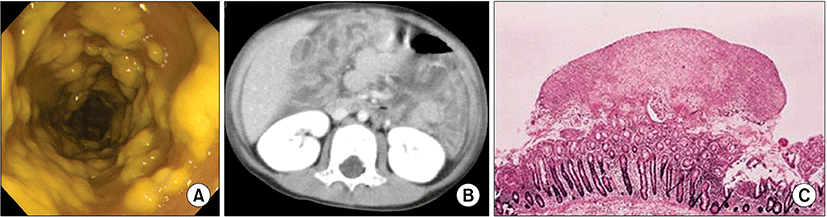
대장 내시경과 생검 조직의 병리 검사로 위막성 대장염을 진단할 수 있다(Fig. 1). 위막성 대장염은 대개 직장과 S상 결장에 국한되어 발생하고, 상행 결장과 전 대장을 침범하기도 하며 드물게 소장에도 발생한다. 내시경 소견으로 2∼8 mm의 황백색 융기성 판 모양의 단단히 부착된 위막으로 덮여 있고, 주위 점막은 출혈이나 부종을 나타낸다. 조직학적으로 표층 궤양에서 생긴 위막이 특징적으로 보이며, 섬유양 물질, 점액, 급성 염증세포, 박탈된 점막상피세포로 이루어진다. 그리고, 점막 고유층의 급, 만성 염증 세포의 침윤 소견이 있다. 대장 내시경 검사는 검사결과가 나오기 전 신속한 진단이 필요할 때, 항생제 치료에 반응이 없는 중증 경과를 보이거나 비전형적 임상 증상을 나타낼 때 유용하지만, 침습적 검사이고, 중증 위막성 대장염에서 장 천공의 위험이 있으므로 주의한다[2,32].
각 지역의 유병률, 해당 검사실에서 시행하는 검사법에 대한 민감도와 특이도를 알아야 정확한 진단적 접근이 가능하다.
3) 단계적 검사
단독검사를 시행하거나 EIA 반복검사보다는 여러 검사를 종합하여 시행하는 2단계, 3단계법이 추천되며, 모든 환자에서 PCR을 시행하는 것보다 경제적이다. 2단계 검사는 첫 번째 선별법으로 EIA 또는 GDH 검사를 실시하고, 양성인 경우 두 번째 확진 검사로 PCR 또는 toxigenic C. difficile culture를 시행한다. 특히 PCR로 시행했을 때, 민감도, 특이도, 양성 예측율, 음성 예측율 모두 90% 이상으로 매우 높다[33]. 3단계 검사는 첫 번째 선별법으로 GDH를 실시하고, 양성인 경우 두 번째 검사로 EIA를 시행하며 음성일 때, PCR 또는 toxigenic C. difficile culture 검사로 확진한다[34,35]. PCR로 시행했을 때, 민감도 83.8%, 양성예측율 99.7%로 보고되었다[35]. 미국 성인 CDI 가이드라인은 잠정적으로 2단계 검사법을 권고하고 있다[11].
4) 소아 CDI의 진단
1세 미만 영아에서는 일시적 균 집락이 많으므로, 진성 CDI와 구별이 어렵다. 따라서, 무분별한 검사는 자제하고, CDAD가 의심된다면 한 가지 이상 검사하여야 정확한 진단이 이루어진다. 동시에 다른 원인에 대한 검사를 시행한다.
나이가 들수록 무증상 보균률이 감소하므로, 1∼2세 소아이면서, 다른 원인 질환이 배제되고, 설사 증상과 더불어 항생제 복용력이 있다면 반드시 검사한다. CA-CDI 유병률이 증가하고 있으므로, 항생제 복용력과 관계없이 검사를 고려할 수 있으나, 한 가지 이상의 검사를 실시한다.
2세 이상부터는 성인과 마찬가지로 검사하는 것이 추천된다[3].
5) 주의점
장 마비 등의 상황을 제외하고, 모든 검사는 설사변으로 시행해야 하며, 단단한 변이나 도말 검체는 검사의 특이도를 떨어뜨릴 수 있다. 역학조사 이외에는 무증상 환자에서 무분별한 검사는 실시하지 않는다[11]. 투약 완료 이후 수주 동안 균이나 독소가 양성이므로[1], 재발이 의심되는 경우가 아니라면, 완치 확인을 위한 검사도 추천하지 않는다[11].
초기 보고에 의하면, 64세 이상의 고령, 장기간 입원, 항생제 복용, 면역 억제제 사용 등이 위험인자이다.
이 중, 항생제 복용력은 가장 중요한 인자이다. 대개 항생제 투여 후 4∼18일째 증상이 나타나고, 모든 항생제가 감염을 유발할 수 있지만 특히 cephalosporin, 광범위 penicillins, clindamycin, macrolide, quinolone 등의 사용과 관련이 있다[36]. 일반적으로 aminoglycoside 계열은 저위험군에 속하는 항생제이지만, penicillins 또는 cephalosporin과 병합 사용한 경우 CDI를 유발한다는 보고가 있다[20,32].
그 외, 프론톤 펌프 억제제(proton pump inhibitor, PPI) 사용이 증가하면서 CDI의 중요한 위험요인으로 부각되고 있다. 염증성 장질환(inflammatory bowel disease, IBD)에서 주요한 재발 원인으로 CDI가 제시되고 있다.
소아 CDI의 위험요인을 분석한 연구에서, 1∼2세 나이, 지난 12주간 입원력이 없는 경우, 37주 미만의 미숙아, 이식, 위루와 공장루, 4주 이내 PPI, 항생제 복용력이 CDI와 유의한 연관성이 있었다[37].
1) PPI 사용
위산 억제제와 CDI간 연관성에 대해서는 아직 논란의 여지가 있으며, 소아를 대상으로 한 분석은 거의 없다.
최근 PPI 사용이 증가하면서 장기 투여시 CDAD를 포함하여 비타민 B12와 철분 부족, 폐렴 등의 감염, 골절, 위저선 폴립 증가의 여러 부작용이 보고되고 있다[38]. 성인에서 PPI와 CDAD간의 연관성을 보고한 역학 연구가 발표되고 있는 한편, 이러한 연관성은 기저 질환의 중증도 및 입원 기간에 기인한다는 의견도 있다[39].
10만 명의 환자를 대상으로 시행한 대규모 코호트 연구에서, 아무런 약을 쓰지 않은 경우에 비해서, H2 차단제를 사용한 경우가 병원획득 감염에 대한 위험도가 약 1.5배 높았고, 매일 PPI를 사용한 경우 약 1.7배 높았고, 그 보다 더 자주 PPI 사용한 경우 약 2.3배 높았다[40]. Dial 등[41]은 위산억제제와 CDAD간 연관성에 관한 27개의 연구를 고찰하였다. CA-CDI에 관한 5개의 연구 중, 세 연구에서 PPI와 CDAD간의 유의한 연관성을 보고하였고, 병원획득 감염에 관한 22개의 연구 중, 17개 연구에서 위산억제제와 CDAD간의 유의한 연관성을 보고하였고, 특히 PPI가 H2 차단제보다 위험도를 더 높였다는 보고(10개)가 있었다.
C. difficile 포자형은 산에 저항성이 있으나, 활성형(vegitative sate)은 산에 민감하기 때문에, 위내 산도가 억제되면, 활성형이 더 오래 생존할 수 있다. PPI는 산도를 억제하는 동시에 위배출 시간을 늦추기 때문에, 위내 정체하는 동안 활성형으로 더 많이 전환된다. 또한 담즙산은 활성형으로의 전환을 촉진시키는데, PPI 사용시 상부 위장관의 세균 과증식으로 불포합 담즙산이 증가한다[38,41].
따라서, 면역저하환자나 만성 질환자 중에서 장기간 PPI를 사용하는 것에 대해 신중히 고려한다. PPI가 반드시 필요한 경우가 아니고, 치명적 CDI가 있을 시 PPI를 중단할 것을 권고하고 있다[38].
2) 염증성 장질환
성인 IBD 환자 중 CDI 유병률이 약 3배 증가하였고, 이는 전체 CDI 유병률의 증가와 거의 일치하지만, CDI 환자 중 IBD를 가지고 있는 환자의 비율은 2배 이상 증가했다[15]. 또한, 설사와 복통 등의 증상으로 입원한 소아 IBD 환자에서, CDI의 빈도가 24.7%라는 보고도 있다[42].
CDI와 IBD를 모두 가지고 있는 성인 환자에서 항생제 복용력은 61%였으며, 면역 억제제 사용과 대장 침범 여부가 IBD 환자에서 CDI의 독립적인 위험 인자이다[15]. 따라서, 크론병보다 궤양성 대장염에서 CDI에 더 취약하다는 의견도 있으나, 소아에서는 IBD의 특정 유형이 CDI와 연관성이 없다는 보고도 있다. 이는 각 지역이나 병원의 크론병, 궤양성 대장염 빈도의 차이 또는 성인과 소아의 궤양성 대장염 병태생리의 차이에 기인할 것이다[42].
IBD환자에서 CDAD가 호발하는 가장 주요한 기전은, 정상 세균총의 파괴와 면역 억제제 사용이다. C. difficile이 포자형으로 위장관으로 들어온 뒤, 소장에서 담즙산에 의해 활성형으로 바뀌어, 정상 세균총이 많이 손상되어 있는 대장에서 균이 증식하고, 독소를 생산하여 염증을 일으킨다. 또한, 독소 B로부터 보호역할을 해주는 알파디펜신은 소장의 paneth 세포에서 만들어지므로, 대장은 CDAD에 취약할 수 밖에 없다.
Aminosalicylates 유지 치료중인 무증상 환자에서 CDI에 대한 선별 검사는 필요하지 않다. 하지만 면역 억제제로 유지 치료를 하는 경우, 선별검사를 실시해서 양성이라면 반드시 치료하고, 입원 및 외래 환자 모두 재발하는 경우에도 마찬가지로 선별검사를 시행할 것을 권고하였다(‘test and treat policy’) [43].
유발 항생제를 중단하거나, 중단할 수 없을 경우 저위험군 항생제로 변경한다. 보존적 치료는 수액 공급 및 격리이다. 초기 연구에서는, 환자의 15∼23%가 유발 항생제의 중단만으로 정상 균총이 회복되면서 2∼3일내 증상이 없어진다고 하였다. 하지만 중증 질환과 급속히 악화되는 증례가 증가하고 있으므로, 경미한 질환을 제외하고 약물 치료를 지연하지 않는다. 또한 장 운동을 억제하는 약물은 독성 거대결장을 유발할 수 있으므로 주의한다[1].
1) 일반적 약물 치료
경구용 metronidazole은 값이 싸다는 장점이 있고, 경증 질환, 첫 번째 발병과 두 번째 재발, 영, 소아에서 선택 약물이며, 20∼40 mg/kg/일의 용량이 추천된다. 하지만, 알약으로 편리한 조제방법이 없고, 상부 위장관에서 완전히 흡수되어 하부 위장관까지 살균 농도가 제대로 전달될 수 없으며, 반복 사용시 축적되는 신경 독성에 주의해야 한다[2,15].
경구용 vancomycin은 CDI에 대해 유일하게 FDA 승인이 있고, 중증 질환, 세 번 이상 재발시 선택 약물이다. 중증 질환의 기준은 나이>60세, 발열>38.3oC, 저알부민혈증<2.5 mg/dl, 백혈구증가증>15,000 cells/ mm3 중 2가지 이상이거나, 위막성 대장염, 중환자실 환자, 저혈압, 패혈증이 있을 때이다[44]. Vancomycin은 장에서 흡수되지 않아 대장내 농도가 최소 억제 농도의 100배 이상으로 유지된다. 소아에서는 추천 용량이 확립되어 있지 않지만 중증 위막성 대장염, 재발, 면역저하환자애서 40 mg/kg/일 사용한다[2]. Vancomycin 내성 병원균의 증가가 문제점이나, metronidazole 사용시보다 VRE (vancomycin–resistant enterococci) 발생을 더 조장하지는 않는다는 보고가 있다[45].
첫 치료 시 선택 약물은 metronidazole이고, 이후 6개월 이내 두 번째 재발 및 재감염이 일어나는 경우에, 첫 치료와 같은 약물을 사용하고, 치료 효과도 동일하다. 투약 6∼7일째 증상 호전이 없거나 악화된다면 치료 실패로 판단하고, metronidazole을 vancomycin으로 변경하고, 저혈압, 백혈구 증가증이 지속된다면 대장절제술을 고려한다. 증상 호전이 있다면 투약 10일째 약물 치료를 중단한다[44]. 장 마비나 독성 거대 결장이 있는 경우, 경구 제제가 대장까지 도달하지 않으므로, metronidazole 정주한다. Vancomycin을 정맥으로 투여하면 대변에서 치료 농도에 도달하지 못하므로, 비위관 또는 직장으로 투여한다. 증상 호전이 없다면 대장절제술 또는 수술이 불가능한 경우 IVIG 투여를 고려한다[2,11,15,44].
CDI 치료에서 가장 어려운 점은 약물 중단 후의 빈번한 재발이다. 변이주나 과독성 균주로 인해 재발율이 증가하고 있다. 일반적으로 첫 치료에 대부분 반응하지만 치료 중단 이후 약 2∼8주 이내에 재발이 일어난다. 첫 치료 이후 15∼35%에서 두 번째 재발이 일어나고, 이 중 33∼65%에서 세 번 이상의 재발을 경험하며, 합병증을 동반할 가능성이 높아진다. 장관에 남아있던 포자형에 의한 재발이기도 하지만, 치료 이후 오염된 환경에 계속적으로 노출이 되어 재감염이 되는 경우도 있다. 하지만, 재감염보다는 재발하는 것으로 보이며, 저위험군 항생제로 치료하더라도 정상 세균총에 의한 보호 효과가 떨어지므로 재발에 취약한 악순환 상태이다[11,15,44]. 세 번 이상 재발시, vancomycin 펄스요법, 또는 점진적 감량치료가 효과적이다. 펄스 요법은 총 용량을 1주일간 투여하고 다음 1주일간 쉬는 것을 3∼4번 반복하는 방법으로, 항생제가 잘 듣지 않는 포자 상태에서는 치료를 쉬고, 활성형 전환 이후 항생제가 작용하도록 하는 것이다. 점진적 감량 치료는 총용량으로 시작하여 일주일마다 점차 줄여가는 방법으로 첫 주에 2 g/일, 두 번째 주 1 g/일, 세 번째 주 500 mg/일, 네 번째 주 250 mg/일, 다섯 번째 주 125 mg/일, 이후 약 1∼3주간 2∼3일에 한 번씩 125 mg을 투여하는 방식이다[15,44].
2) 보조 치료 및 신개발 치료
CDI의 치료에 대해서 연구 및 개발되는 치료는 소아에서 보고가 없거나 효과가 입증되지 않았으므로 성인을 중심으로 고찰하였다.
(1) Probiotics: CDAD의 일차적 예방 또는 단독 치료로서 probiotics의 효과는 입증된 바 없다[46].
하지만, CDI 재발에서 보조 치료제로서, Saccharomyces boulardii (S. boulardii)는 가장 많이 연구되는 probiotics이며, 성인에서 경구 고용량 vancomycin (2 g/일)과 S. boulardii (2 g/일)의 병합 치료군에서 경구 vancomycin과 위약의 병합 치료군보다 재발율이 유의하게 낮았다[47]. 그리고 probiotics 복합제제(Lactobacillus casei, Lactobacillus bulgaricus, Streptococcus thermophilus)를 항생제와 병합하여 치료하고, 항생제 완료 이후 1주간 더 투약한 군에서 위약군에 비해 재발율이 유의하게 낮았다[48].
현재, Lactobacillus acidophilus, S. boulardii, nontoxigenic C. difficile strain 등의 여러 probiotics가 연구 중에 있으나 아직까지, 소아 CDI 재발에서 probiotics 사용에 관하여 정립된 바는 없다.
(2) 새로운 항생제: 성인 환자의 3상 임상시험에서, 7일간 fusidic acid 또는 metronidazole을 투여했을 때, 두 군간 치료 및 재발률에 있어서 차이가 없었다. 하지만, 치료 이후 55%에서 fusidic acid에 내성을 나타냈다[49].
Nitazoxanide는 metronidazole과 치료 효과는 거의 동일한 것으로 보이나, 위장관내에서 더 높은 치료 농도를 유지한다. Metronidazole 치료에 실패한 환자 중, 74%에서 nitazoxanide에 반응하였고, 이 중 33%에서 재발하였지만[50], 다기관 3상 임상시험에서 nitazoxanide와 metronidazole 치료군간 재발율은 차이가 없었다[51].
Rifamycin은 경구로만 가능한 제제로서, 위장관에서만 작용하고, 전신 흡수는 되지 않는다. C. difficile을 포함한 그람 양성균과, 대부분의 병원균인 그람 음성균에 작용을 하지만, 이런 광범위 작용에도 불구하고, 정상 위장관 균총에 미치는 영향이 거의 없고, 아직까지 내성이 별로 보고되지 않았다는 장점이 있다. FDA 승인 적응증은 12세 이상에서 여행자 설사뿐이지만[52], CDI 치료와 재발에서 가장 주목 받고 있는 치료제이다. CDI 재발 환자에서 vancomycin 치료 완료후, 2주간 rifaximin 800 mg/일을 투여했을 때 재발 예방에 효과적이었다[53,54]. 하지만, fusidic acid와 마찬가지로 내성균 출현에 주의해야 하며, rifaximin-resistant C. difficile 균주가 보고된 바 있다[55].
(3) 면역글로불린: 면역글로불린(150∼400 mg/kg)은 중증 또는 다른 치료에 불응하는 CDI에서 마지막 치료로 사용되고 있지만, 그 효과에 대해서 아직 논란의 여지가 있다. 면역글로불린이 장관 침범에 국한된 CDI일 경우 유용하지만, 면역글로불린 투여 당시 장외 기능부전이 있거나, 전신 염증반응 증후군(systemic inflammatory response syndrome)이 있다면 효과적이지 않을 수 있다[56,57].
(4) 그 외 치료: 소아 CDI 환자에서 약물치료에 불응하며 여러 차례 재발한 경우, 대변 이식(fecal bacteriotherapy)이 효과적이었다는 증례 보고가 있고[58], 치료 완료 이후 남아있는 포자를 없애기 위해 polyethylene glycol (PEG)로 대장 정결을 하는 방법도 병합하여 사용된다[15]. C. difficile 독소에 대한 단클론성 항체[59], 독소 부착 중합체[60] 등의 사용이 재발을 의미 있게 감소시키는 것으로 보고된 바 있으나, 소아 환자의 사용에 대해서는 더 많은 연구가 필요하다.
예방을 위해서는 처음부터 C. difficile 획득을 차단하고, 보균자에서 감염자로 되는 것을 예방해야 한다.
C. difficle 포자는 열, 항생제, 화학 제품 등에 내성이 있으며, 수개월에서 수년까지 생존한다. 따라서, 원내 감염은 대부분 오염된 환경 때문으로, 공기 전파외에도 혈압계 커프, 체온계 등의 물품을 통해서도 전파되므로 근절하기가 어렵다[11]. 심지어, CDAD 환자에서 설사 증상의 소실 후에도, 피부에 균이 잔존하여 전파된다[61]. 환자는 최소 설사기간 동안이라도 반드시 격리하고(contact precaution), 의료진은 가운과 장갑 착용이 필수적이며, 1회용 의료기구를 사용해야 한다. Chroline 또는 hydrogen peroxide와 같은 포자를 죽일 수 있는 제제로 손 위생을 하고, 그 외의 알코올과 일반 비누 제제는 C. difficile과 같은 포자 생성균에는 효과가 없다[11].
항생제 사용의 빈도와 기간을 최소화하고 특히 고위험군 항생제의 사용과 불필요한 위산 억제제를 자제한다.