서 론
수술 후 오심과 구토(postoperative nausea and vomiting, PONV)는 수술과 마취방법의 발달에도 불구하고 흔히 발생하는 문제 중 하나로서[1], 발생원인은 환자 요인, 수술과 마취의 요인 등 다양하다[2].
유방암은 중년 여성의 악성종양 중 흔한 암이며[3], 예방적으로 항구토제를 사용하지 않을 때에는 액와림프절을 포함한 유방 절제술에서 60%가 넘는 비교적 높은 PONV의 발생률을 보이고 있다[4]. 유방절제술 후에 나타나는 PONV의 원인은 다양한데 멀미의 기왕력, 이전의 PONV 병력, 흡연 여부, 마취의 방법과 아편유사제의 사용 등이 그 발생에 영향을 준다[5]. 월경주기가 복강경을 이용한 부인과 수술에서 PONV의 발생과 연관되어 있는 것으로 알려져 있으나[6], 유방절제술에서는 그 관계에 대하여 연구된 바가 없다.
이에 저자들은 유방암 수술 환자에서 월경주기에 따라 PONV의 발생에 차이가 있는지 알아보기 위하여 본 연구를 계획하였다.
방 법
본 연구는 병원 윤리위원회의 승인(ECT 11-23-12)을 받았으며, 마취 전 상담 시 본 연구의 방법과 목적에 대하여 환자와 보호자에게 충분한 설명을 한 뒤 동의를 구하였다. 전신마취 하에 유방암 수술이 계획되어 있는 가임기 여성을 대상으로 하여 연구 참여에 동의한 환자의 마지막 생리일과 월경주기를 물어서 기록하였고, 다음과 같은 조건을 가진 환자는 제외하였다. 1) 불규칙적인 월경주기, 2) 월경주기에 영향을 주는 호르몬제재 복용, 3) 자연적 또는 수술에 의한 폐경, 4) 임신 가능성이 있거나 모유 수유 중인 경우, 5) 이전의 PONV, 멀미, 흡연의 기왕력이 있는 경우이다.
월경주기가 규칙적인 103명의 환자가 연구에 포함되었다. 수술 당일의 월경주기는 수술 전 마지막 월경주기의 시작일로부터 계산하였으며, 다음과 같은 두 가지 방법으로 분류하였다. 첫 번째는 gynecologic classification으로서 premenstrual and menstrual (days 25 to 6), follicular (days 8 to 12), ovulation (days 13 to 15), luteal phase (days 20 to 24)의 네 가지 phase로 분류하였는데[7], 이것은 생리적, 내분비적 변화에 따른 정상 월경주기 분류에 의거한 것으로, 월경주기의 제7일이나 제16-19일에 수술이 시행된 환자는 연구대상에서 제외하였다. 두 번째는 생리유무에 따라 menstrual (days 1 to 8)과 non-menstrual (days 9 to 28)의 두 가지 phase로 분류하였다[8]. 수술 후 1개월 째에 월경주기의 규칙성을 확인하기 위해 환자에게 전화하여 수술 후 첫 생리일을 묻고 그로부터 월경주기를 다시 한번 계산하였다. 월경주기가 불규칙 해졌거나, 두 방법으로 구한 월경주기가 일치하지 않은 환자는 연구대상에서 제외하였다.
마취를 담당하는 의사는 환자의 월경주기를 모르는 상태로 참여하였으며, 마취유도 및 유지는 다음과 같은 표준적인 방법으로 이루어졌다. 모든 환자는 마취 전 투약을 받지 않았으며, thiopental 4–5 mg/kg, midazolam 0.04 mg/kg, fentanyl 1–2 μg/kg, rocuronium 0.6 mg/kg으로 마취유도 후 기관내삽관을 시행하고 sevoflurane 및 50% O2-N2O를 이용하여 마취 유지를 하였다. 호기말이산화탄소분압은 35±3 mmHg로 유지하였으며, 환자의 심박수와 혈압의 변화를 마취 전 측정값의 20% 내로 유지하기 위하여 sevoflurane을 1–2 vol%로 조절하였다. 수술 종료 후 glycopyrrolate 0.4 mg, pyridostigmine 10 mg을 투여하여 근이완 회복을 유도하였다.
모든 환자에서 수술 후 6시간과 24시간에 환자의 월경주기를 모르는 의료인이 병실을 방문하여 Rhodes 설문지를 이용하여 수술 후 오심과 구토를 측정한 후 Rhodes index of nausea, vomiting and retching (RINVR) 점수를 구하였다(Table 1) [9]. RINVR 점수를 이용하여 PONV를 발생하지 않은 경우(none, 0), 경도(mild, 1-8), 중등도(moderate, 9-16), 중증(great, 17–24) 그리고, 심한 중증(severe, 25–32)의 5단계로 분류하였다[10]. 수술 후 오심과 구토가 발생한 경우에는 병실에서 환자관리를 맡은 의료진의 재량에 따라 표준적인 방법으로 처치가 이루어졌으며, 본 연구에서는 따로 약물의 투여에 관해 자료를 수집하지는 않았다.
통계적 분석은 IBM SPSS Statistics ver. 20.0 (IBM Corp., Armonk, NY, USA)를 사용하여 시행하였다. 연속성 변수의 경우에는 정규성 검정의 결과에 따라 모수 또는 비모수적 방법을 사용하였는데, gynecologic classification에 의한 네 실험군 간의 비교는 ANOVA나 Kruskal-Wallis test를, menstrual classification에 의한 두 실험군 간의 비교는 t-test나 Mann-Whitney U-test를 각각 사용하여 분석하였고, 실험군들 사이의 PONV 발생여부 및 중증도의 비교는 이산형변수에 대한 통계방법으로서 chi-square test나 Fisher’s exact test를 이용하였다. 모든 경우 P값이 0.05 미만인 경우를 통계적으로 유의한 것으로 간주하였고, 사후검정을 위해서는 Bonferroni 방법을 사용하였다.
결 과
총 103명의 환자가 연구에 참여하였고, 이 중 4명이 수술 후 월경주기의 변동으로 연구에서 제외되어, 최종적으로 99명의 환자에서 얻은 자료가 분석되었다. Gynecologic classification에 따라 월경주기를 분류하는 데 있어서 월경주기의 제7일이나 제16-19일에 수술이 시행된 22명의 환자는 연구대상에서 제외하였으며, premenstrual and menstrual (n=28), follicular (n=20), ovulation (n=13) 및 luteal (n=16) phase의 네 군 간에는 수술시간(P=0.006)과 마취시간(P=0.018) 외에 연령, 키, 몸무게, 수술의 종류나 미국마취과학회(American Society of Anesthesiologists) 등급 등에는 유의한 차이가 없었다. 이렇게 수술시간과 마취시간에 있어 gynecological classification에 의한 네 군 간에 차이를 보인 것은 premenstrual and menstrual 및 follicular phase의 두 군에서 상대적으로 액와림프절 절제를 한 환자의 비율이 높았기 때문으로 생각된다. 생리유무에 따라 분류된 menstrual (n=24) 및 non-menstrual (n=75) phase의 두 군 간에는 유의한 차이를 보이는 것이 없었다(Table 2).
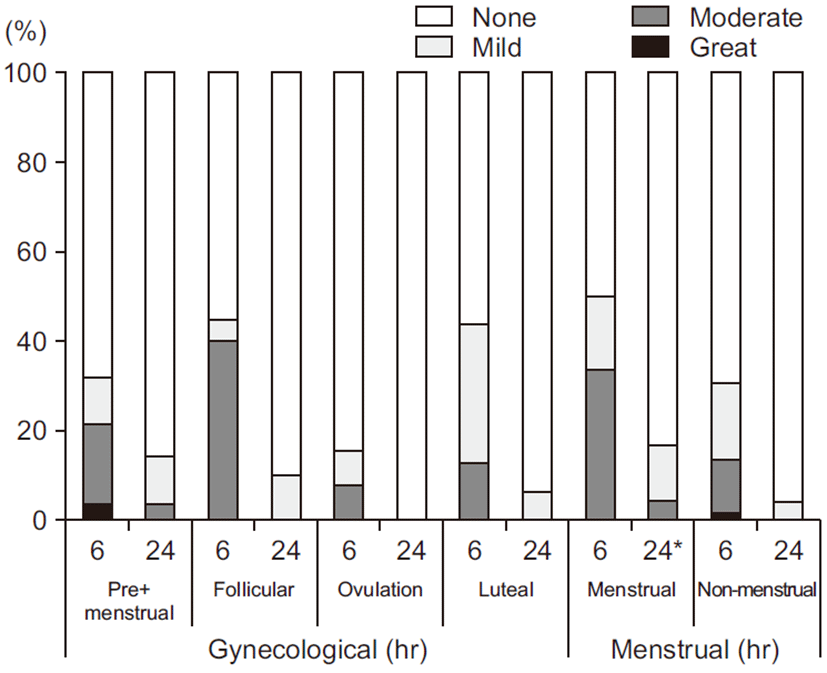
수술 후 24시간까지 PONV의 발생률은 월경주기가 규칙적이었던 99명의 환자 전체에서 35.4%이었으며, 수술 후 6시간 이후부터 24시간까지 새롭게 PONV가 발생한 경우는 없었다. Gynecologic classification에 의해 분류된 네 군 사이의 PONV 발생률은 유의한 차이를 보이지 않았다. Menstrual classification에 따른 두 군 사이의 PONV의 발생률은 menstrual group에서 50.0%, non-menstrual group에서 30.7%로 통계적으로 유의한 차이를 보이지 않았으나(P=0.086) (Table 3), 수술 후 24시간까지 지속되는 PONV의 발생은 각각 16.7%, 4.2%로 menstrual group에서 높았으나 통계적으로 유의하지는 않았다(P=0.057). RINVR에 따른 중등도에서는 두 군 간에 유의한 차이를 보였다(P=0.034) (Fig. 1). 수술유형에 따른 비교분석을 시행해 보았는데, 전체 환자를 대상으로 하였을 때 액와림프절을 절제한 경우의 PONV 발생률은 37.5%로 액와림프절을 절제하지 않은 경우의 33.3%에 비해 통계적으로 유의한 차이는 보이지 않았다(Table 4). 또한, gynecologic classification이나 menstrual classification에 의한 군 간 비교에서도 수술 유형에 따라 PONV 발생률이 유의하게 차이를 보이지는 않았다(Table 3).
고 찰
본 연구를 통해 유방암 수술을 받는 가임기 여성에서 월경주기에 따른 PONV의 발생에 있어 유의한 차이를 발견하지는 못했으나 생리 중인 여성에서 PONV가 좀 더 오래 지속되는 경향을 보이고, 그 정도도 심하게 나타나는 것을 발견할 수 있었다.
PONV는 수술 후 통증과 함께 환자가 가장 괴로워하는 증상 중 하나로서[11], 수술 후 환자의 만족도를 저하시키는 가장 흔한 원인이며 회복과 퇴원이 지연되어 의료비의 증가를 초래할 수 있다[12]. 이전의 연구에서 PONV의 발생이 월경주기와 연관이 있음을 보여준 바 있었지만, PONV의 측정에 있어서 단순히 발생여부만을 판단하였거나, 환자가 느끼는 불편감을 주관적으로 측정하였다는데 한계가 있으며[6-8], 비교적 높은 PONV 발생을 보이는 유방암 수술에서 그 연관관계가 연구된 바는 없다. 이에 본 연구는 유방암 수술 환자에서 RINVR을 사용하여 월경주기에 따른 PONV의 발생빈도를 객관적으로 정량화하여 측정하고, 월경주기를 참고하여 PONV를 예방하는데 도움이 되도록 계획하였다.
PONV의 원인은 정확히 알려져 있지 않으나 Apfel 등[13]이 PONV의 발생을 예측할 수 있는 유발 위험요인으로 흡연의 여부, PONV와 멀미의 병력 등을 지적한 바 있다. 따라서 이전의 PONV, 멀미, 흡연의 기왕력이 있는 자는 연구에서 제외하였다. 월경주기는 문진을 토대로 하였으며, 규칙적인 월경주기의 환자만을 포함하고, 수술 후 전화를 통해 그 규칙성을 확인함으로써, 월경주기의 정확성을 높이고자 하였다. 마취의 방법은 sevoflurane을 이용하여 표준화하였으며, 아산화질소를 사용하지 않는 것이 여성 환자에서 PONV의 발생을 줄일 수 있다는 연구결과도 있었으나[14], 모든 환자에게 50%의 농도로 아산화질소가 투여되었고, 흡입 마취제를 끄기 전에 아산화질소를 먼저 중단함으로써 확산성저산소증에 의한 오심의 발생을 피하고자 하였다[15].
본 연구에서 PONV의 전체 발생률은 35.4%, 액와림프절을 포함한 유방절제술에서는 37.5%로 이전 연구결과보다 적은 발생률을 보였으나[4], 이는 연구계획에서 고위험군을 배제하였기 때문으로 보인다. 수술 6시간 후에 새롭게 발생하는 PONV는 없었으며, 대부분의 경우 24시간 이내에 그 빈도와 정도가 자연적으로 감소하는 경향을 보였다. PONV의 발생률이 월경주기에 영향을 받는다는 연구들이 있었으나, 서로 일치하는 결과를 보여주지 못하였다[6,7,16]. 본 연구에서는 이전의 연구에서 사용되었던 gynecologic classification과 menstrual classification을 이용하여 PONV의 발생률을 비교하였으나 월경주기에 따른 발생률의 차이는 발견할 수 없었다(Table 3). 하지만, RINVR를 이용하여 PONV의 정도를 객관적으로 측정하고자 하였고, 그 결과 Fig. 1에서 보는 바와 같이 menstrual classification의 menstrual group (days 1 to 8) 환자에서 수술 후 24시간까지 PONV가 더 오래 지속되는 경향을 보였고, 그 정도도 더 심한 것으로 확인하였다. 이는 복강경을 이용한 부인과 수술에서 follicular phase (days 0 to 14)의 환자가 항구토제 요구량이 많다는 보고와 유사한 경향을 보인다[7].
월경주기와 여성호르몬과의 관계를 보면, 난포기에는 성선자극호르몬, 에스트로겐과 프로게스테론이 기저수준을 이루고, 성선자극호르몬과 에스트로겐의 증가로 배란이 이루어지며, 황체기에는 프로게스테론의 분비가 증가되어 있다[6]. 구토 중추는 연수 내 외측 망상체의 화학 감수체 유발지역에 있는데, 이는 도파민, 세로토닌, 성선자극호르몬과 프로게스테론이 연관되어 있으며[1], 에스트로겐은 도파민 수용체 수와 감수성을 증가시키고, 낮은 에스트로겐 수치는 세로토닌 수용체를 상향조절 하는 것으로 알려져 있어[8], 월경주기가 PONV의 발생에 영향을 줄 수 있을 것이라고 추정할 수 있다. 이전 연구에서 도파민 항길항제인 droperidol이 생리 중인 여성의 PONV에 효과가 없다는 결과를 보이면서 도파민 수용체가 아닌 세로토닌 수용체가 생리 중인 여성의 PONV와 연관되어 있을 수 있다는 가능성을 제시한 바 있다[16]. 본 연구에서도 에스트로겐 수치가 기저를 이루는 월경주기 1-8일의 환자에서 PONV가 더 심하고 오래 지속되어, 생리 중인 여성의 PONV가 세로토닌과 연관되어 있을 가능성을 시사한다. 하지만, 이전 연구의 결과들이 서로 일치하지 않고[6,7,16], Honkavaara 등[6]이 지적한 바와 같이 호르몬의 혈중농도 측정이 이루어지지 않았다는데 제한점이 있다. 앞으로의 연구에서 가임기 여성의 PONV 예방에 도파민 길항제와 세로토닌 길항제의 효과 비교도 고려할 수 있을 것으로 보인다.
PONV가 the big “little problem”이라고 할 정도로[11] 환자들이 괴로워하는 증상이긴 하지만, 이를 예방하기 위하여 수술이 예정된 모든 환자에게 일률적으로 항구토제를 투여하는 것은 의료비의 낭비와 항구토제로 인한 부작용을 초래할 수 있어 바람직하지 않으므로[5,17], 그 위험인자를 알고 있다면 예방하는 것이 중요하다. 본 연구는 유방암 수술 환자에서 월경주기에 따라 PONV의 지속시간 및 그 정도가 다를 수 있음을 보여준다. 따라서, 유방암 수술 환자에서 월경주기를 고려한다면 PONV의 예방 및 의료비 절감에 도움이 될 것으로 보인다.